Fertilité masculine : L’appareil génital masculin
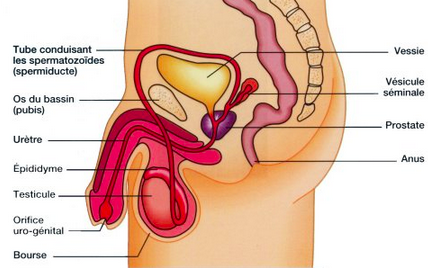
- L’épididyme est un organe allongé situé au bord de la testicule et relié au canal déférent. Sa fonction est de stocker les spermatozoïdes jusqu’au moment de l’éjaculation, où ils sont éjectés par le canal.
- Le pénis constitue, avec les testicules, la partie externe de l’appareil génital masculin. C’est l’organe qui sera sollicité lors de l’acte sexuel (pénétration dans le vagin) mais aussi lors de la miction.
- La prostate est une glande située en dessous de la vessie. Elle contribue à la création du sperme et donc aux fonctions reproductrices. Elle grandit durant la puberté.
- Les testicules sont au nombre de 2, ce sont des glandes qui produisent l’hormone masculine principale, la testostérone. C’est dans les testicules que sont créés les spermatozoïdes.
- L’urètre est un canal qui permet d’évacuer l’urine issu de la vessie. Il transporte également le sperme lors de l’éjaculation.
- Les vésicules séminales sont deux glandes produisant le sperme (liquide riche en fructose) dont le rôle est de nourrir les spermatozoïdes. Elles débouchent à la prostate pour se relier aux canaux déférents et constituer ainsi le canal éjaculateur.
Comprendre la fertilité masculine : La spermatogénèse
La spermatogenèse définit et regroupe les différentes phases de production des spermatozoïdes. Il s’agit d’un processus continu étalé sur une durée de 74 jours. Elle démarre dès la puberté de l’homme jusqu’à la fin de sa vie.Un spermatozoïde est en fait une cellule reproductrice (appelé aussi gamète) contenant une moitié de codes génétiques nécessaires à la création d’un être humain. Son but va donc être de rentrer en contact avec l’ovule qui renferme l’autre moitié des informations.Le spermatozoïde est constitué de 3 parties majeures :
- La tête : Elle se décompose elle-même en 2 :
- L’acrosome : Il s’agit d’un stock d’enzymes qui favoriseront la perforation de l’ovule
- Le noyau : Il constitue la partie essentielle du spermatozoïde car c’est lui qui détient les informations génétique.
- La pièce intermédiaire : Elle assure la quantité d’énergie nécessaire à la mobilité du spermatozoïde.
- La queue (Flagelle) : C’est la partie motrice du spermatozoïde. Grâce à un mécanisme d’ondulation, elle lui permettra de se déplacer.La fabrication se déroule dans les testicules. La spermatogenèse se scinde en deux grandes étapes dans lesquelles le spermatozoïde va subir plusieurs stades de transformation :
- Spermatocytogenèse : Les futurs spermatozoïdes ne sont alors que des cellules souches appelées spermatogonies (composées de 46 chromosomes), qui se situent dans les tubes seminifères des testicules. Dans la continuité, ces cellules feront l’objet de nombreuses divisons, en passant notamment par le statut spermatocyte de 1er et de 2ème ordre.
- Spermiogenèse : Les spermatocytes de 2ème ordre vont se différencier en cellule finale appelée spermatide (23 chromosomes). Cette cellule subira par la suite de changements (noyau condensé et formation d’une flagelle) qui la conduira au rang de spermatozoïdes. Lors de son trajet vers l’épididyme, il entamera sa dernière phase de développement. La maturation consistera à achevé la formation de l’acrosome (membrane qui enveloppe le noyau) du spermatozoïde et lui assurera une mobilité suffisante pour être fécondable.Lors de leur séjour dans l’appareil génital, les spermatozoïdes restent immobiles, ce qui leur garantie une durée vie moyenne de 2 mois. Ce n’est que lors de l’éjaculation, ou ils se mélangent au sperme qui leur fournissant une énergie suffisante, qu’ils obtiendront leur mobilité normale.
Quelques chiffres…:
- La production/jours s’élève à 100 millions de spermatozoïdes en moyenne

- Le sperme se compose de 20 % de spermatozoïdes et de 80% de liquide séminal.
- Une éjaculation représente entre 3 et 4 millilitres et inclut environ 100 millions de spermatozoïdes/millilitres.Il est possible d’améliorer le soutien des spermatozoïdes grâce à des gestes simples, notamment grâce à l’alimentation. Fertimax, vous permet d’apporter l’ensemble des micronutriments nécessaires à une bonne formation des spermatozoïdes.
Comprendre la fertilité masculine : Point sur la santé reproductive
Des chercheurs s’étant penchés sur la période 1935/1980 ont démontré que les hommes (y compris les jeunes) avaient subi une diminution du nombre de spermatozoïdes et ce, sur l’ensemble des régions étudiées. En effet, plus d’une soixantaine d’études (Europe, Japon, Amérique du Nord…) principalement établies sur les hommes des pays occidentaux surlignent un problème global de dégradation de leur spermatogénèse.Plusieurs facteurs seraient mis en cause. Notamment l’augmentation de cancers hormonaux ou encore l’exposition à certains agents chimiques qui pourraient engendrer des effets irréversibles sur la qualité et le nombres de gamètes dès le stade périnatal.D’autres variables, comme le style de vie (tabagisme, obésité, alcoolisme, exposition à la chaleur, vêtements serrés…) ou l’environnement (polluants, additifs alimentaires,…) pourrait également influer sur les fonctions génitales.
Pour aller plus loin… :
- France : Selon une étude du Centre d’Etude et de Conservation des Œufs et du Sperme (CECOS) parisien faites sur 1351 donneurs, la quantité de sperme moyen n’aurait pas changé depuis 20 ans. Cependant le nombre de spermatozoïdes serait en déclin de 2,1% par ans. De plus, le taux de spermatozoïdes mobiles aurait chuté de 0,3 % et ceux de forme normale aurait diminué de 0,7 %.
- Canada : Une étude sur le taux de reproduction au 18ème siècle à été lancée pour confronter les évolutions démographiques en matière de fécondité. Elle s’est centrée plus précisément sur une durée de 5 ans, entre 1640 et 1775, avec une base de 1350 hommes de plus de 40 ans en couple avec des femme de moins de 30 ans (non sujette à la ménopause). Cette analyse à permit de recueillir les données suivantes :
- Les hommes de plus de 50 ans possédaient en moyenne une capacité de reproduction égale à 90 % (2,5 enfants) de celle des hommes de moins de 30 ans (2,8 enfants).
- Ce taux s’élevait encore à 80 % pour les hommes de plus de 60 ans (2,2 enfants).
- La fertilité masculine s’est par la suite dégradée à partir des années 1950 avec la croissance des cancers génitaux (cancer des testicules, de la prostate,…) et une chute de la qualité de la spermatogenèse (délétion, syndrome de dysgénésie testiculaire,…).
- L’évolution socio-économique dans les pays développés tend vers une amélioration de l’espérance de vie, avec pour conséquence un vieillissement de la population. De la même façon, on se trouve confronté à un désir de procréer de l’homme plus âgé. Une enquête épidémiologique aux USA (1980-1995) fait état d’une augmentation du taux de naissance de 16% chez les pères de plus de 35 ans [33]. Un certain nombre de problèmes sont posés du fait de cette évolution.La fertilité peut être améliorée par des gestes simples. Il est logique de dire que l’hygiène de vie a aussi un large impacte sur le potentiel reproducteur du couple.
Le soutien des spermatozoîdes est possible par des gestes simples et naturels. Fertimax, fabriqué en France est un premier pas vers cette améioration.
Comprendre la fertilité masculine : L’analyse grâce au spermogramme
Qu’est ce que c’est :
Le spermogramme est un examen médical ayant pour but d’analyser le sperme d’un patient. Il permet notamment de mettre en évidence le nombre, la morphologie, la durée de vie et la mobilité des spermatozoïdes. Le liquide séminal y est également étudié afin de s’assurer que les spermatozoïdes disposent des fluides adéquats.
A qui s’adresse le spermogramme ?
Généralement, le spermogramme est pratiqué pour évaluer la fertilité d’un homme. Il s’adresse aux jeunes couples qui n’arrivent pas à procréer sur une période d’une ou plusieurs années, ou encore au couples situés entre 35 et 40 ans n’arrivant pas à concevoir au bout de quelques mois.
Les étapes de l’examen :
Avant d’effectuer l’examen, le patient doit respecter une période d’abstinence de 3 jours en moyenne. Le sperme sera recueilli dans un petit bocal directement en laboratoire, après que le patient se soit masturbé dans une pièce prévue à cet effet. Ensuite, une démarche d’analyses est lancée. De nombreux paramètres seront vérifiés aussi bien au niveau du liquide séminal (quantité, pH, consistance) que sur les spermatozoïdes eux même grâce à un échantillonnage devant être en état de se déplacer.
Les résultats du spermogramme seront ensuite remis sous un délais de 7 à 14 jours.
Combien coûte un spermogramme ?
Le coût de l’examen varie entre 100€ et 200€. Il peut éventuellement être couvert par la caisse d’assurance maladie à condition d’en discuter au préalable avec elle.


